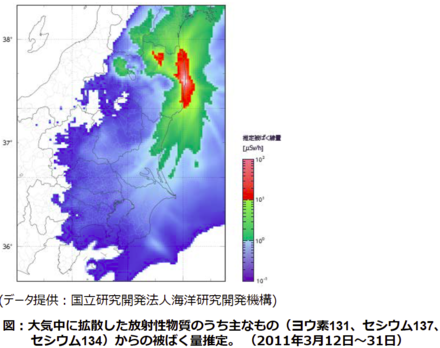
放射性物質が広範囲に飛散してしまいました。多くの地域が経済的ダメージを受け、地域住民は長期化する避難生活とコミュニティー機能の低下のもとで、健康リスクの高い状態に陥っていることが心配されています。健康リスクという面から今の福島を把握し、今後の福島と日本をよりよい状態に持っていくために、社会は、そして個々人は何ができるのでしょうか?また何をすべきなのでしょうか?そのことを、疫学研究者と現場の医師という異なる立場の講師と、一般の参加者全員で話し合うことを目的としたのが、今回のイベントでした。
津田教授は福島県が行った甲状腺検査の結果を分析し、「福島では20~50倍の甲状腺がんの多発が起こっている」と報告する論文を、2015年10月に国際的な疫学専門誌であるEpidemiologyで発表しました。津田教授は、「甲状腺がん多発の要因は放射線被ばくによる」と主張しています。
しかし、津田教授の分析や主張に対して、「分析に不適切な仮定がある」、「福島で見つかった甲状腺がんは、被ばくの影響とは考えにくい」、「過剰診断である可能性が高い」と反論する研究者もいました。そこで、トークイベントというオープンな場で、津田教授がどのような方法で甲状腺検査の結果を分析したのか説明していただき、分析方法に対する反論を紹介しながら検証を行いました。
一方、越智医師は、避難行動による環境変化や、避難生活の長期化で日々の買い物や仕事などといった生活の基盤が大きく損なわれたことが、住民の健康に深刻な影響を及ぼしている実態に目を向けてほしい、と訴えておられます。
越智医師は、相馬中央病院で内科医として日々住民の方を診ています。そこで、震災により福島では実際にはどんな健康被害があったのかをお話いただくとともに、「この状況で、私たちは個人として社会として何ができるか」を考える上での重要な視点について、お話いただきました。
以下の目次に沿って、4つの記事にわたり(この日語られたこと、考えたこと①~④)紹介していきます。講師が説明した内容に、コメントや解釈を加えながら振り返ります。
<第1部> 津田教授パート(この記事です)
1. 低線量被ばくによる発がんリスクは?
2. 福島県民調査における甲状腺がんの検出
3. 震災による健康影響(福島の医療現場から)
<第3部> 全員で
4. ディスカッション「個人と社会は何をすべきか?」
第1部(津田教授パート)
1.低線量被ばくによる発がんリスクはあるのか?
約3000~5000mSv(ミリシーベルト)の高線量を一度に被ばくすると、腸の粘膜や血液を作り出す骨髄などがダメージを受け、50%以上の人が死亡すると言われています。約1000mSvの被ばくでは、吐き気や嘔吐、脱毛などの症状が出てきます。しかし、このような一度に高線量の被ばくは、事故現場以外ではほとんど起こりません。震災による原発事故で問題になっているのは、低線量被ばくによる健康影響です。低線量の被ばくをすると、わずかではあるもののがんや白血病になるリスクが高まると言われています。
日本における放射線の基準は、ICRP(国際放射線防護委員会)の基準を採用しています。ICRPは専門家の立場から放射線防護に関する勧告を行っている国際的な組織です。ICRPから出された2007年の勧告では、「...がんリスクの推定に用いる疫学的方法は、およそ100mSvまでの線量範囲でのがんリスクを直接明らかにする力を持たないという一般的な合意がある。...」と明記されていました。
この根拠は、広島・長崎の被曝者の追跡調査(Life-span study;LSSコホート)の分析結果で、全年齢、全がんの平均値で統計解析すると、200mSv以下の被ばくで有意な差(5%水準)は認められなかったことです。しかし、2012年にOzasaらにより、改めてLSSコホート研究を臓器別、年齢層別に統計解析すると、消化器官のがん、乳がん、腎臓がんなど多くの臓器で有意な差(5%有意差)が認められたと報告されました(2012 Ozasa et.al)。この他にも、臓器をしぼって、多くの人数を観察し、統計解析した数多くの報告から、"低線量被ばくでも発がんリスクはあることが確からしい"と認識されつつあります。
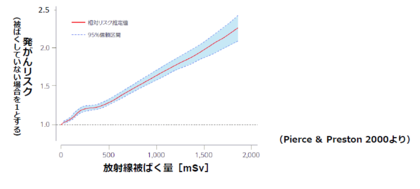
では、いったいどれくらいの量の放射線をあびると、どのくらいの発がんの危険性(リスク)があるのでしょうか?
津田教授
(クリックで拡大します)
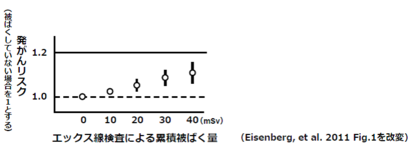
津田教授
(クリックで拡大します)
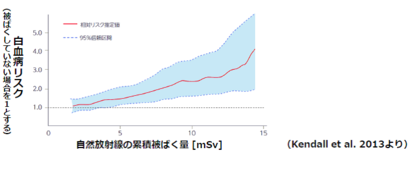
津田教授
津田教授
津田教授より、「100mSv以下の低線量被ばくでも発がんのリスクは存在する」という3つの科学的なデータを説明していただきました。
このような話を聞くと、「少し被ばくしただけでもがんになるのではないか...」と思うかもしれませんが、"発がんリスクがある=実際に発がんする"ではないことにご注意ください。日本人の場合、いまや2人に1人はがんになり、死因のトップはがんで30%を占めます。例えば、被ばくによる発がんリスク=1.1の場合、100人のうちがんで死亡する人が30人から33人に増える可能性があるという意味です。また、同じ被ばく量でもがんになる人もいれば、ならない人もいます。人によって放射線の感受性は様々であるため、被ばくしても実際にがんになるとは限りません。被ばくすると、がんになる確率が上がるということです。
それでは、原発事故が起こった周辺の地域では、実際にはどんな健康影響が生じているのでしょうか。
福島県では、県民の健康状態を把握し、早期発見、早期治療につなげるための調査(福島県民健康調査)が2011年から実施されています。
事故当時の行動から線量を把握する調査や、こころの健康度や生活習慣に関する調査など、さまざまな調査が行われており、被ばくの影響として特に甲状腺検査の結果が注目されています。この検査は、18歳以下の方を対象にしたものです。
津田教授は、どのように甲状腺検査の結果を分析し、「福島では通常の20~50倍の甲状腺がんの多発が起こっている」としたのでしょうか。
第1部(津田教授パート)
2.福島県民調査における甲状腺がんの検出 放射線被ばくが原因なのか?
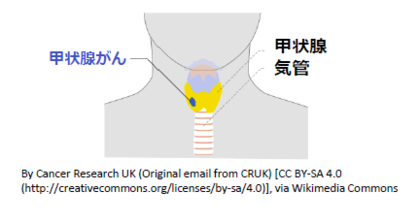
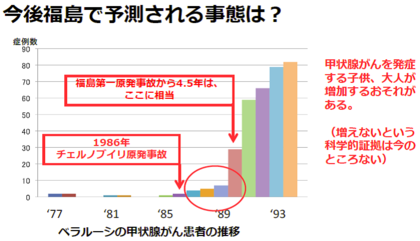
甲状腺はのどにある器官で、甲状腺ホルモンをつくっています。甲状腺ホルモンの材料の1つとしてヨウ素を使うため、体内でもヨウ素の濃度が高い部位となっています。原発事故によって飛散した放射性ヨウ素が、吸入や食品摂取などにより体内に入った場合、放射性ヨウ素が甲状腺に集積して被ばくすることで甲状腺がんになる可能性があります。実際に、1986年に起こったチェルノブイリの原発事故後に、主に子どもで甲状腺がんの多発が起こりました。そのため、福島県では2011年10月から、事故当時0~18歳までを対象に甲状腺検査を実施しています。
原発事故から7カ月~4年にあたる2011年10月9日~2015年3月31日までに福島県全域で実施した検査を先行調査(一巡目)、2014年4月2日~2016年3月31日までに実施された検査を本格調査(二巡目)と言います。本格調査では、震災後1年未満に生まれた赤ちゃん(震災時、お腹にいた)も対象です。
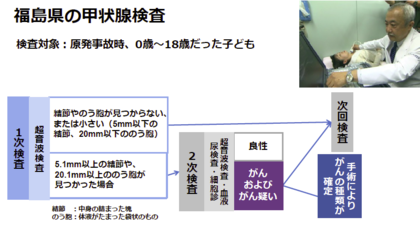
検査の方法は、以下の図の通りです。
まず、超音波検査(1次検査)を行います。甲状腺に5.1mm以上の結節(しこり)や20.1mm以上ののう胞(液体が入った袋状のもの)が見つかった人は、2次検査で詳細な検査を行います。2次検査の結果「がんおよびがん疑い」と診断されると、その後の経過により手術するかどうかを、医師が判断します。手術を行った場合は、切除したがんを病理学的に詳しく調べ、どの種類の甲状腺がんであったかの種類(乳頭がん、濾胞がん、低分化がん、未分化がんなど)が確定します。一般的に、甲状腺がんの8割以上は乳頭がんで、進行速度は遅いため、治療後の経過も順調で悪性度はかなり低いがんと認識されています。一方、未分化がんは進行が早く悪性度の高いがんですが、全体の数%と症例は少なく、ほとんどは高齢者から見つかります。
(クリックで拡大します)
福島県で発表されている、2015年12月末までに判定された甲状腺検査の結果は以下の通りです。
(クリックで拡大します)
津田教授
では、この数字は通常と比べて多いのでしょうか。どうやって比較すればいいのでしょうか。
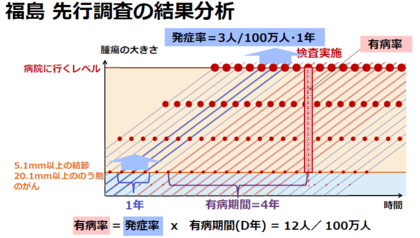
津田教授 発症率 とは、甲状腺がんによる症状(痛みや腫れなど)が出て病院に行き、甲状腺がんと診断された人が1年間で100万人あたり何人いたかを表す数字 で、がん患者の登録を行っている都道府県のデータから計算することができます。
この統計データは、5歳きざみで推計されていて、今回の調査年齢幅に近い0~19歳の発症率は、年間100万人あたり2.4人(2.4人/100万人・年)なので、年間100万人あたり3人 として、県民健康調査の有病率383人/100万人 と比べることを考えます。
津田教授
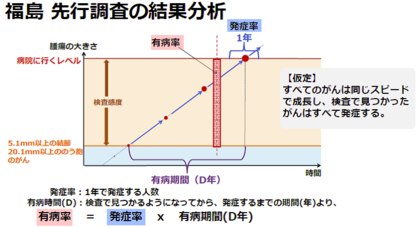
有病率(人/100 万人) = 発症率(人/100 万人・年) × 有病期間(D年)
有病率 =発症率 × 時間です。がんのように発生確率が非常に低いときにこの式を使って比べることが出来ます。発症率は病気になるスピードだと思って下さい。スピードに時間をかけると距離が出るように、単位時間で病気になる人数に時間をかけると有病率が出るということです。ここでの時間は有病期間です。平均的ながんの成長の様子を、このような(下図)ものとして考えることができるでしょう。これはあるひとつのがんが発生して、検査で検出される大きさに成長してから、その後もがんが成長し続け、病院に行くほどの自覚症状が出る(発症する)のが平均してD年後であるということです。このD年を有病期間と言います。
( クリックで拡大します)
津田教授
ここでは福島で得られた値と、全国平均から推定される値を、有病率にそろえて比べましたが、実は専門家は一般的に発症率にそろえてから比べます。私の論文も発症率で計算していますが、比べる前にどちらにそろえてもそんなに違いはありません。
今回のトークイベントでは、あえて有病率で比較する方法を当館が選択し、津田さんに説明をお願いしました。
県民健康調査を行った福島県はどのように評価しているのでしょうか。
福島県が2016年3月末に公表した"
県民健康調査における中間取りまとめ "でも、"先行調査を終えて、わが国の地域がん登録で把握されている甲状腺がんの罹患統計などから推定される有病者数に比べて数十倍のオーダーで多い甲状腺がんが発見されている。"と記されています。
つまり、津田教授も福島県も「福島県では甲状腺がんが数十倍のオーダーで発見されている」ことは共通です。
しかし、「先行調査と本格調査で見つかったがんおよびがん疑いの数が、異常な値なのか、それとも異常ではないのか?」という点については、見解が異なっています。
津田教授は「甲状腺がんの多発は異常であり、放射線被ばくによる影響である」と言っています。一方福島県は、県民健康調査における中間取りまとめの中で、「将来的に臨床診断されたり、死に結びついたりすることがないがんを多数診断している可能性が指摘されている」と述べています。つまり、今すぐ治療する必要のないがんも含めて過剰に甲状腺がんを見つけてしまっているという解釈です。
このように、同じデータから異なる解釈が提案されているのはなぜなのでしょうか?津田教授の分析方法に対して示されている、いくつかの疑問を軸にデータの見方を詳しく検証していきました。
反論1-1. 有病期間(D )=4 年 は適切か? もっと長いのではないか?
津田教授は、有病期間(D)=4年と仮定し計算していました。しかし、実際には甲状腺がんの成長のスピードは遅く、D=4年よりはもっと長いのではないか、という反論があります。
津田教授
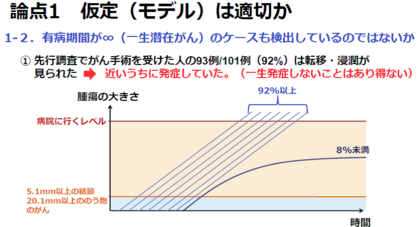
反論1-2. 「有病期間が∞(一生潜在がん)のケースも検出しているのではないか」
津田教授が使用している甲状腺がん発症のモデルの仮定では、「甲状腺検査で甲状腺がんと診断された人は、がんが成長し続け、D年後に必ず発症する」としていますが、この"必ず"がおかしいとの反論があります。
実は、がんの中には一生発症しないケースもあり"潜在がん"と呼ばれています。甲状腺がんは自覚症状が現れにくいため、甲状腺がんになっていても一生のうちで気づかず、その場合はがん登録による統計の数字には上がってきません。そのため、県民健康調査で見つかったがんのほとんどは、症状が出ないまま一生を終えるものではないか、という考えが示されています。その考えに対して津田教授は"違う"と言います。
津田教授 先行調査でがん手術を受けたのは101例ですが、そのうち93例は浸潤およびリンパ節への転移が見られたと報告されています(
第20回「県民健康調査」検討委員会、資料「手術の適応症例について」 )。つまり、全症例のうち92%のがんは治療が妥当とするレベルまで進行していたということです。そして潜在がんの割合は、あったとしても見つかったがんのうち、せいぜい8%であるといえます。
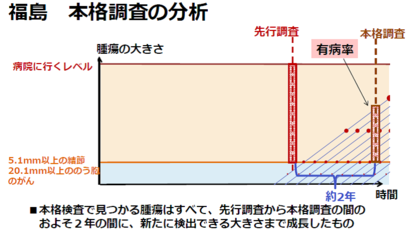
また津田教授は、本格調査の結果から、がんの成長のスピードが驚くほど速いことも示されているとしています。
津田教授
注)2016年6月6日、福島県から本格調査の2016 年3 月31 日時点まで の結果が報告されました。18歳以下の人口:381,286人、一次検査受診者数:267,769人、がんおよびがん疑い人数:57人。
(クリックで拡大します)
津田教授
注)福島県から本格調査(2016年3月31日時点まで)の結果(一次検査受診者数:267,769人、がんおよびがん疑い人数:57人)から、福島の有病率を再計算すると以下のようになります。
■福島の有病率=57人/267,769人=213人(157~268)人/100万人
福島/全国平均=21(16~27)倍
受診者数は増加しましたが、がんおよびがん疑い人数も増加したため、福島の有病率はほぼ変わっていません。
津田教授
以上の津田教授の考えに対しても反論があります。ひとつは、本格調査で発見されたがん症例は、先行調査で見落とされたものを拾っているにすぎないのではないかということ。
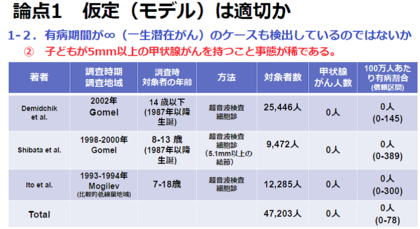
もうひとつは、浸潤やリンパ節転移があったとして、やはり潜在がんなのではないかというものです。それは過去の研究で、潜在がんと思われるものにも多くの場合に浸潤やリンパ節転移がみられたからです。ただし、それら潜在がんはすべて成人で見られた事例です。そして、子どもには甲状腺の潜在がんはほとんど生じていない、と津田教授は言います。
津田教授
下の表は、チェルノブイリの事故が起こった後に生まれた子ども(被ばくしていない子ども)と、被ばく量が非常に小さかった子どもに対して甲状腺検査を行った結果です。トータル47203人の子ども(~18歳)のうち、一人も甲状腺がんは見つかりませんでした。
津田教授
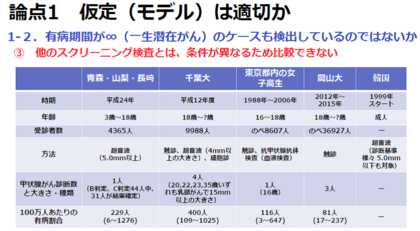
そのほか、千葉大学および岡山大学の学生、東京都内の女子高生、韓国で行われた甲状腺検査の結果を根拠に、「福島での有病率はけっして高くない」という反論もあります。しかしながら、診断基準や対象年齢が福島のケースと大きく異なるため、比較はできません。
(注:トークイベントで使用したデータに一部誤りがあったため、上記スライドでは修正しております)
※東京都内の女子高生および岡山大の受診者数は、同じ生徒が毎年検診を受けた結果も含めていて、受診者数は、のべ人数。
また、以下のような反論もあります。
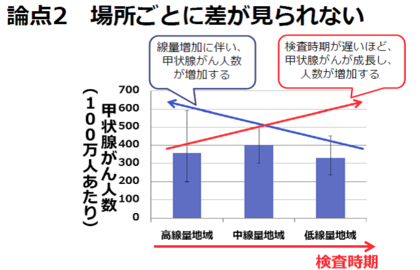
反論2. 場所ごとの差が見られない
もし、被ばくの影響であれば、原発に近い地域ほど甲状腺がんの人数が多くて、原発から遠い地域ほど少ないはずで、実際には地域の差はほとんどないように見える、という反論です。
津田教授
以上が、津田教授からの説明でした。会場からは様々な質問がありました。
統計学の専門的な用語を使いながらの説明だったので、質問のほとんどが、統計学の基礎や、津田教授が仮定したモデル、そして福島以外の甲状腺検査に関する結果の見方についてでした。
このような状況下で、私たちや社会は今後福島で甲状腺がんの多発が起こることを想定して、準備や対策を考えておくべきなのでしょうか。それとも、まだ何の準備もしなくてもよいのでしょうか。
●疫学者としての未来予測と対策への提案
津田教授
今後、甲状腺がん患者がさらに増加することが予想されている今、社会としてどのような準備をすべきでしょうか?
津田教授
さらに、多数のそのような症例の発生に対応できる、医療施設と人材を確保しておくことも重要になってきます。
もう一つは、これからの追加で受ける被ばく量をできるだけ少なくする対策です。100ミリシーベルト以下ではがんは出ないという話を修正するとともに、できるだけ被ばくを抑える。簡単にできる被ばくを避ける対策に関する情報を与えることによって、被ばく量の低減を図り、発がんの確率を下げていくという対策が必要です。
これまで福島での甲状腺がん検診結果を、疫学の視点で読み解いてきました。有病率や発症率といった指標の定義など初めて聞く言葉がいくつもでてきましたが、実は疫学は食中毒や感染症などが流行したとき、社会がいつも使っている身近な手法なのです。
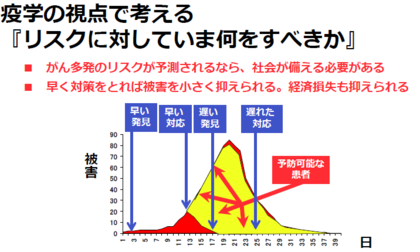
津田教授
早く対策をとれば、被害を小さく抑えられ、経済的損失も抑えられます。当然、間違った判断ではなく正しい判断をしなければなりませんが、正しい判断なら判断は早いほうがいいのです。時間との競争になるわけです。今の段階から、どのような対策が必要か、みんなで知恵を出し合って考えるべきです。
ここで、越智医師からは以下のようコメントをいただきました。
越智医師 健康被害が明らかになるまで待ってはいけないし、科学的な正しさばかりにこだわりすぎると良くないというのが私の意見です。科学的な証明にこだわりすぎていると返す刀で、科学的に証明できない、納得できないと主張する人もいるので、じゃあ動かない、という政府の対応を生んでしまう可能性があります。
将来的なリスクが、無視できない大きさの確率で発生することが予想される場合、社会として何かしらの対策を今から準備しておく必要があることは確かです。
医療現場で日々市民と向き合う越智先生はさらに訴えます。
越智医師 今現在、福島で起きていることの中には、甲状腺がん以上に対応を急がないといけないもっと大きな健康被害というのも起きているんです。
震災により、福島ではどんな健康被害が起こっていたのでしょうか。
1. 低線量被ばくによる発がんリスクは?
2. 福島県民調査における甲状腺がんの検出
< 第2 部> 越智医師パート(この記事です)
3. 震災による健康影響(福島の医療現場から)
< 第3 部> 全員で
4. ディスカッション「個人と社会は何をすべきか?」
3 .震災によって起こった健康影響とは?
「私たちが議論しているのは、こういう地域です。原発から60km くらい離れていて、普通に車が走っていて、スーパーでは野菜が売っていて、子ども達は普通に遊んでいます。明るく暮らしています。そういう風に普通に人が暮らしている町の話をしていることを知っていただきたいです。見たことも無い町だと、"数字"にとらわれてしまいがちですが、私たちが話をしているのは、普通に人が暮らしている場所だという認識をもって聴いていただけたらと思います」。このようなお話から、越智医師のトークは始まりました。
越智医師は、福島で起こった健康被害は、放射線のよる被害よりもはるかに多くて緊急性の高いものだと言います。では、震災によってどんな健康影響が生じたのでしょうか。
●避難行動による健康被害
越智医師 病院にいる高齢者を避難させることで、多大な精神・身体ストレスがかかりました。 避難指示が出たとき、対策本部では病院の避難先は決めてくれませんでした。病院のスタッフが個人のつてで移送先の病院を探し、バスを使って避難しました。水やマットレス、防寒具などが不十分な装備だったこと、移送後の急激な環境変化は患者への負担が大きく耐えられなかった例もあること、あるいは看護師不足で十分な申し送り(看護師間で行われる患者に関する情報のやりとり)ができなかったことで、相当な健康被害が出ました。
厚労省の報告書(国会事故調報告書)によれば、福島原発20 ㎞圏内の7 病院には850 名の患者が入院しており、2011 年3 月末までに60 名死亡、そのうち少なくとも10 名が移送中に死亡しました。
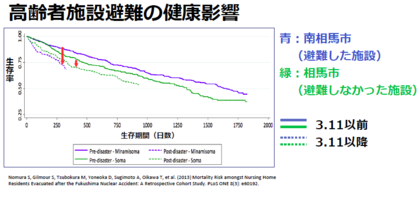
越智医師 また、病院だけではありません。長期療養施設にいる高齢者の場合、避難した施設の方が、避難しなかった施設と比較して、死亡率が増加したことが分かっています。下に示した図は、 南相馬市の避難した長期療養施設 と、 相馬市の避難していない施設 の方々の生存曲線です。生存曲線は、 0 日から経過時間と共に、人が亡くなると生存率が低下し、線が下がっていきます。 避難した施設 の方が、生存曲線が大きく下がっています。放射線が恐くて避難したのに、結局死亡した人が多いということです。
(クリックで拡大します)
●長期避難生活による健康被害
越智医師 震災により失業した方は、もともと農業や漁業などの一次産業に従事していた方が多いです。仮設住宅に避難した高齢者は、仕事がなくなったこと、買い物にも車がないと移動できない環境、そして居住空間の狭さなどが原因で、運動不足になりました。
(仮設住宅)
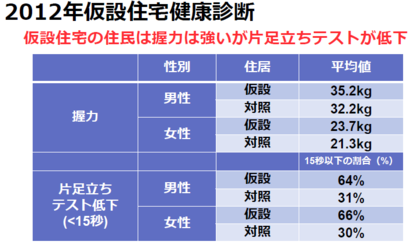
越智医師 下に示した図は、仮設住宅と隣接する住宅街(対照)で握力と片足立ちの持続時間を測定した結果です。興味深いことに、仮設住宅に住む人は、握力は対照よりも強いですが、片足立ちで15 秒立っていられない人の割合が多く、脚力が大幅に低下していました。仮設住宅に住んでいる人の多くは、津波を逃れて来ており、もともと農作業や漁業に従事されていて筋力が強い人々です。そのため握力は強いのですが、運動不足によって衰えやすい下肢の筋力は、一年間の仮設住宅生活で急速に低下したと考えられます。
越智医師 仮設住宅での生活は精神的ストレスも大きいです。相当精神的にまいっている人の例ですが、仮設住宅を検診に行ったときに「少しは運動した方がいいですよ」と言ったら、「外で運動したら、帰ってくるときにこの家を見なければいけないじゃないか」と言って外に出ず、寝たきりの母親と暮らしている人もいらっしゃいました。今まで一戸建てに住んでいたのに、仮設住宅を見れば、"自分が仮設住宅に住んでいるんだ"と実感してしまう、その現実が大きなストレスをもたらしたのです。
●被災地の医療崩壊
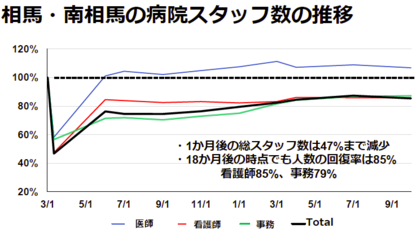
越智医師 目に見えにくい健康被害もあります。多くの医療従事者が福島から離れました。病院は医師以外に女性が多い職場で、看護師、薬剤師、介護士などは資格のいる仕事であるため、県外でも比較的勤め先が見つけやすい職業です。お子さんのいじめや被ばくを心配して避難した人、旦那さんの再就職に合わせて福島を離れる人もいます。避難を機に嫁姑が一緒に暮らさなくなり、楽だから戻らない人、いったん避難してしまったので、戻れば後ろ指を指されるのではないかと心配して福島に戻らない人もいます。その結果、震災直後に病院スタッフ数は半分以下にまで減少しました。徐々に回復してきていますが、現在でも震災前の85% です。様々な事情により、被災地の病院のスタッフ数が減少した状態が続いており、医療崩壊が起こっています。病院スタッフ一人あたりの患者数も改善されていない状況です。
(クリックで拡大します)
越智医師 原発事故によって起きた健康被害は、放射線被害よりもはるかに大きいです。放射線ばかりに議論が終始することにより、多くの健康被害が見過ごされていたり、風評被害が収まらなかったり、実効性のある防災・減災・復興政策が立てられないといった問題があります。
以上、越智医師からは、福島の現場で起こっている放射線被ばくによらない健康被害についてお話いただきました。十分な避難計画が策定されていなかったことによる混乱、長期避難生活者の環境改善、病院スタッフの減少による医療崩壊の問題など、早急に対策を打たなければなりません。しかし、患者や高齢者の面倒をみる看護師や介護士に強制的に留まるように命令することはできないといったジレンマがあります。この震災を教訓に、社会はどんな制度や仕組みが必要なのでしょうか。そして個人は何をするべきなのでしょうか。この難しい問いを考えるにあたり、重要な視点とは何なのでしょうか。
●「いま何をすべきか」を考えるための重要な視点
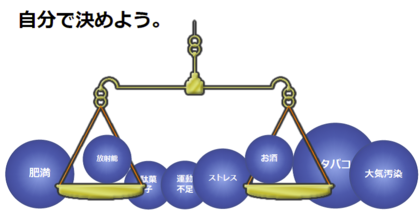
越智医師 様々な健康リスクが存在する福島に必要な対策を考えるときに必要なのは、リスクを相対化する視点です。がんのリスクは放射線だけではありません。喫煙、野菜不足、運動不足、お酒の飲み過ぎ、大気汚染、ストレスなどもがんのリスクです。これらのリスク比較した上で選ぶ、ということが重要です。
野菜を食べる、塩分を取り過ぎない、魚を食べる、運動をする、たばこを吸わない、などに気をつけた上で、放射線被ばくも低ければ低い方が良いということです。しかし、被ばく量を低くするために、外で遊ばなければ、逆にがんのリスクをあげてしまうかもしれないのです。
(クリックで拡大します)
越智医師 被ばくなど一つのリスクについて語ることはとても大事です。疫学調査で明らかになったことを話し合うことも重要です。しかし、被ばくのリスクがなければ、"ゼロリスク"だと考えてしまうことは誤りです。ゼロリスクは存在しない以上、私たちにできることは"リスクを選ぶこと"です。これを認識し、科学と向き合っていくことが大切です。
リスクの大きさを決めるのは科学者ですが、リスクを選ぶのは一人一人で、正解はありません。そして、個人としても、社会としても、身の回りのリスクを比べ、包括的にリスクを下げる、つまり減災する視点が大切です。
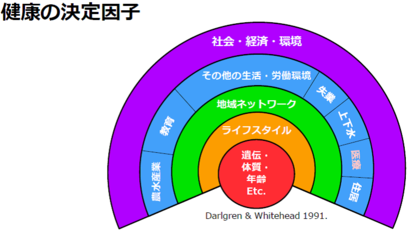
越智医師 健康は、単に医療だけが担っているわけではありません。健康には経済や、上下水道、労働環境など様々な要因が関わっています。福島は放射性物質による環境汚染というだけでなく、健康に被害を与える様々な要因をもっています。例えば、避難、風評被害や原発停止による経済影響、一連の出来事があって雇用されなくなったことや、食生活が変わったことなども仲介因子になって大きな健康被害をもたらしているのです。
(クリックで拡大します)
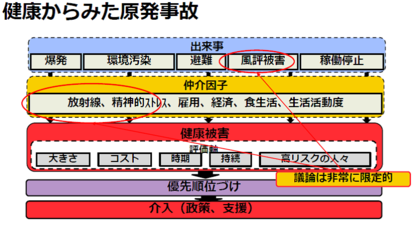
越智医師 私たちがいまやる必要があるのは、健康被害を俯瞰し、コストや、誰が健康被害を受けやすいのかを判断した上で、優先順位付けをすることです。一番重要なことが分かって初めて効果的な対策が打てるのです。
●大事なのは「暮らし」の視点にたち、住民が健康になること。
越智医師 今必要な視点は、科学も、減災も、防災も、目標として建物が建つことでは無く、自分の理論が正しいことを証明することでもなく、人が健康になることです。そのためには、先ほど説明した、避難行動、長期避難生活、医療崩壊による健康被害を繰り返してはならないと思います。
越智医師 また、科学への過信は改める必要あります。正しい知識を得たからといって、住民の不安が解消されるわけではありません。大切なのは、「暮らす」という視点を持ち続けることだと思います。科学というのはそこで暮らす人が健康になるために科学を使うのであって、自分の科学を証明するために住民の方を説得してはならないと思います。パスカルの言葉に「二つの行き過ぎ。理性を排除すること、理性しか認めないこと」というのがあります。私はこの"理性"という言葉を"科学"を当てはめてもいいと思います。つまり、科学を排除してもだめ、科学しか認めないのもだめです。これから疫学調査は続けていく必要があると思いますが、科学しか認めずに議論をすることで人を傷つけるかもしれないということを忘れてはいけないと思います。
以上、第二部では越智医師から、福島で実際に起こった健康被害と、どのような視点をもってこれからの対策を考えたらよいのか、お話いただきました。
原発事故による被ばくの影響やその科学的根拠に注目し、議論を進めることは大事です。ただし、そこに住む人の暮らしをリアルに想像し、"人が健康で暮らすため"を大前提として、科学を有効に使い、議論をすることが大事なのではないかと改めて認識しました。
震災から5 年が経過し、福島で起こった健康被害や今でも続く問題が明らかになってきました。
震災後の医療崩壊を防ぐ仕組み作りや高齢者の避難行動の策定などは早急に対応すべきですが、避難区域に残る人をどうやって決めるのかなど、様々なジレンマがある状況です。
そして、被ばくの影響により甲状腺がんが異常に多発しているのかどうかは専門家の間で意見が割れているという状況です。
このような状況下で、私たちがそれぞれの場所で健康に暮らすためには、個人として社会として何ができるのでしょうか、何をすべきなのでしょうか。自分が住んでいる地域や、おかれた状況で、必要な準備はそれぞれで異なると思います。
1. 低線量被ばくによる発がんリスクは?
2. 福島県民調査における甲状腺がんの検出
3. 震災による健康影響(福島の医療現場から)
< 第3 部> 全員で
4. ディスカッション「個人と社会は何をすべきか?」
4. ディスカッション 「現状を踏まえ、個人と社会は何をすべきか?」
参加者からは様々な意見とアイデアが出てきました。それに対して津田教授と越智医師がコメントする形で議論を行いましたので、いくつか紹介いたします。
➀甲状腺検査の意義を知り、検査を継続すること
参加者 チェルノブイリの事故では、20 歳以上で甲状腺がんが増えています。震災当時15 歳だった子どもは、今年20 歳になっているため、就職、大学進学で福島にはいないケースが多いです。しかし、20 歳の人が自分で甲状腺がん検査を積極的に受けることはたぶん簡単なことではないですよね。その対策を優先すべきことではないでしょうか。
越智医師 子ども達が甲状腺検査の重要性を分かっていないため、学校にお知らせがきたときに、面倒くさいからと言って、お母さんに書類を渡さない子も出てきているらしいです。「甲状腺がんになっているかもしれないから...」などと恐怖を駆り立てる必要はありませんが、子ども自身に甲状腺検査の意味をしっかり考えさせて、自分の身を守るために健康に気を遣う教育を行いながら、検診を続けることが大事だと思います。
➁被ばくの影響を調査し、ルールを詳細に決めること
参加者 避難計画もできていない、つまり社会的な準備ができていないのに、事故が起こらないということで、原発は稼働していました。
津田教授 食品も発がんリスクの一つですが、食品衛生法によってリスクを調査したり避けるためのノウハウがかなり詳細に決められています。食品関係で事故や事件が起きたときには、因果関係を調べる方法や手順も決まっています。それに比べると、原子力関係の法律や事故が起きた場合の対応する仕組みは中身が足りていません。原子力発電所を稼働させるのであれば、症状が食品原因であること明らかにすることを定めた食品衛生法と同様に、被ばくの影響を調査し、きちんとデータを集めるためのルールを、今後、法の下に詳細に決めて調査を義務付けることが必要だと思います。
③甲状腺がんに対して、今やるべき対応
越智医師 甲状腺がんが増えているとして、今やるべき対応としてはどういうものを考えていますか?
■外部被ばくをリーズナブルに避ける
津田教授 福島県内で「100mSv 以下ではがんは出ない、出たとしても分からない」という考え方は誤っているので、まずは改める必要があります。これは、福島県の報告書に書かれているため、早急に撤回するか、ゆるやかにでも言い方を改めていくべきです。科学的根拠にも反し既存の法規制とも矛盾する明らかな誤りを放置して行政が住民の信頼を得られないとしたら、行政としての機能を果たせません。行政の目的は住民の健康被害と経済的損失を最小限に抑えることであるため、信頼回復のためにもこのような極端な言い方を改める必要があります。
その上で、空間線量が比較的高い場所の近くに住み続けられる方々は、第一次予防として空間線量が高いところはできるだけ短い時間しかいないようにとか、できるだけ避けるようにするということです。つまり、国際放射線防護委員会ICRP のALARA (As low as reasonably achievable )の原則*に従うことが必要です。放射線防護にすべてを捧げる必要はないが、トータルでの被ばく量を下げることはできます。特に子供は放射線感受性が高いことが知られています。そのためには、自宅や遊び場所、通学路など、どの場所の線量が高いかの情報を共有する必要があります。今出てきている甲状腺がんは、初期の放射性ヨウ素による内部被ばくがそれなりの割合を占めていると思っています。ただ、2011 年内でおいてさえ、WHO は外部被ばくも甲状腺へある程度の影響があるとしているため、これからやるべきなのは、主に外部被ばく対策です。外部被ばく対策と言っても、避難するか避難しないのかの決断の問題ではありません。比較的高い線量の地域に住む方々もALARA の原則と正確な知識を得ることによって、自分の生活範囲でどこの線量が高くて、どこの線量が低いのかを把握し、低いところを選ぶことは重要なことです。放射性物質を扱う職場では、全国どこでもやっていることです。
*ALARA (As low as reasonably achievable )の原則:放射線防護の原則。経済的かつ社会的に見て合理的に達成できる範囲で可能な限り低く、被ばく量を抑えること。
越智医師 この"合理的"には個人差があります。たとえば「行く、行かない」では、行くことにメリットがなければ行かない方がいい、それは確かです。線量の比較的高い地域に住んでいる人の場合は、そこから避難することとその場所の線量で住み続けることの、どっちが自分の人生にとってリスクかということを選んで初めてリーズナブル(合理的)になります。この"リーズナブルの感覚"というのが、子どもによっても大人によっても違いますし、津田先生と私でも違って、どうしてもこれが議論のタネになるところだと思います。
■自己検診の普及
津田教授 第二次予防としては、早期発見早期治療です。医療機関による検診だけではなく、自分で甲状腺にしこりがあるかどうか検診できる"自己検診の方法"を普及させることが一つの方法かと思います。
そのほか、予防というよりは患者さんのQOL (生活の質)の話ですが、津田先生からは、手術補助ロボット「ダヴィンチ」の保険適用の話題も出ました。甲状腺がんの手術をすると、首に傷が残ってしまうのですが、ダヴィンチを使えば傷が残らないことが期待されています。
その他、ディスカッションでは、越智先生への講演内容に対して、「社会や政治家の責任がうやむやな状態で、社会的な介入(対策)をすることなく、個人にリスクの選択をゆだねるのは、どうなのか」、という意見が多数あがりました。これに対して、越智医師は、「社会は何かしなければいけない。ただ社会が押しつけてはいけない。福島に住んではいけないという人もいるけれども、やはりお子さんと一緒に福島に住むしかないという人もいる。例えば、平均的に線量の低い場所に集団で移住できるように社会がサポートしたとしても、人によって、移住による生活環境の変化によって心身に大きく影響するため、移住に慎重にならざるを得ない場合もある。そのときには、個人の防護の仕方を教育する方が大事ではないかと思う。」とお答えくださいました。
国がそして社会が、原発事故が起きてしまった場合の対策が不十分であったことは確かです。それに対する被災者の怒りや憤りに真摯に耳を傾け、受けとめる必要がありますし、そのような感情に配慮した対策を講じることも必要です。
では、事故が起きた場合を想定して準備しておく対策とは何なのでしょうか。その大きなヒントをくださったのは越智医師でした。
未来館が本トークイベントに越智医師を呼んだ大きな理由の一つは、越智医師は「事故の予防だけではなく、事故が起きたとしても健康リスクが上がらないようにする対策をそこに住む人が健康になれる対策・方法を被災者でない人も含めて考えよう。さらに、震災により起こった健康被害を全体的に把握し、調査により原因をきちんと突き止めて、優先順位をつけて対策を講じる必要がある。」と訴えていた点です。その考えに未来館は共感しました。
「そこに住んでいる人が健康になるために、幸せになるために、個人として、社会として何ができるのでしょうか、何をすべきでしょうか」。これを、津田教授、越智医師、参加者全員でディスカッションすることが本イベントの目的でした。
参加者からのご意見は全く途切れることなく上がり、予定を大幅に延長しても、ごく一部しか直接お聞きすることができませんでした。お聞きすることのできなかった声を集めるために、参加者の皆様にはワークシートにたくさんのアイデアを記入していただきました。
今回のイベントでは、参加者に以下のようなワークシートをお配りし、「今後、福島で甲状腺がんが多発する可能性が考えられる。他の健康リスクも高い。この状況に対して今、私達は何ができるのか?何をするべきなのか?」 に対して、 個人でできる / すべきこと 、そして、社会でできる/すべきこと 、を記入していただきました。
いただいた意見や アイデアを内容ごとに分類して紹介します。トークイベントの内容はこちらのブログ(① ② ③
■適切な判断のために個人として必要なこと
個人としてできること・すべきこととしてまず挙げられたのが、「放射線や統計に関する基礎的な科学的知識を身につける」 ことでした。
<記入いただいた意見>
●自分自身が科学的な議論にしっかりついていけるよう、リテラシーを高める。(20 代)
●放射能、放射線、健康影響について書籍や論文やインターネットでいろいろ調べて知り、議論し考える。放射線が健康影響を与えること自体は確かなので、自分も周りの人も被ばくを極力少なくするよう努力する。(50 代)
●まずは正しい知識を得る。(20 代)
●放射線は難しいと避けずに、自分も理解する努力をする(40 代)
●そもそも、甲状腺がんはどんながんでどこまで危険なのかを知る(危険じゃない?!)。(30 代)
●放射線に対して、不必要に怖れない。(20 代)
●正しく怖れることがいかに難しいことかを知る。(60 代)
●自分が何を知らないのかを知る。知らなきゃ何も始まらない。(30 代)
また、「情報を多方面から集め、その信頼度を見極めて自らが判断する」 とする意見もいくつか出されました。おもに新聞やテレビ報道、インターネット、ツイッターなどのメディアから情報収集する方が多いと思いますが、中にはデマや偏った情報である可能性もあります。情報をすぐに鵜呑みにせずに、自分で判断する習慣をもつことが大切だというものです。
<記入いただいた意見抜粋>
●多方面からの情報を収集し、すぐに危険だ、安全だと判断せず、冷静に対応すべき、できるようにする。(10 代)
●信頼できる情報を収集し、整理する。(20 代)
●さまざまな意見を聞き、自分ができることをする。(40 代)
●偏った情報だけで判断しない。(50 代)
●マスメディアや無根拠説にだまされず、事実と論理から判断する習慣をつける。(50 代)
●適切に判断するために必要な情報を収集し、理解する必要がある。(50 代)
●放射線についてどの程度で危険なレベルなのかと冷静に判断する。(50 代)
●問題について理解し、関心を持つ。(20 代)
●過小評価と過大評価を避ける。(20 代)
●事実を並べてみて、思い込みや先入観によって、事実からかけ離れた認識をしていないか冷静になる。(20 代)
●常に疑問を持ち続ける。(60 代)
●他人の意見をむげに否定せずに建設的な議論をする。専門家に対して、冷静に接すること(健全な懐疑は必要)(40 代)。
●今起きていることを記録・分析して将来に役立てられるようにする。我々は同じ過ちをやってしまうかもしれないからです。(40 代)
●正しい判断によって行動はすばやく。早く対策をとれば、被害は少なく抑えられ、経済損失も抑えられる。(60 代)
さらに、必要な情報を収集して、「ゼロリスクを求めるのではなく、自分でリスクを選択するという姿勢を持つこと」 が重要だと感じた方もおられました。私たちはどこにいても、運動不足や野菜不足などの生活習慣による病気のリスクや、大気汚染など環境による病気のリスクなど、健康を脅かすさまざまなリスクに囲まれて生活をしています。あるリスクを抑えるための対策が、別のリスクを増やしてしまう状況下では、リスクを選択する必要があるとした、越智医師のトーク内容に共感した意見が挙げられました。
<記入いただいた意見抜粋>
●リスクを自分でも考えて選択する。科学というものを参考にした上で、これからの行動を決めたい。(10 代)
●QOL を考えて選ぶ。←がんリスク=放射性物質と思いすぎない。健康にもゼロリスクを求めない(20 代)
●放射線のリスクはどうする?できるだけ避けるのが良いが、正しい情報を自分にあてはめてストライクゾーンを自分で決める。自分とは大人も子どもも。(40 代)
●絶対安全を求めない。(20 代)
●選ぶことを明言しよう。(20 代)
●情報提供を受けた上で、被ばく回避行動をどこまでとるのか"選択"(禁煙リスクとは異なり、被ばくは個人が責任なく、選択の余地無くさらされたリスクである)(30 代)
●余計な心配をしない(60 代)
そして、「不安な気持ちを自分でコントロールするための心がけも必要ではないか」 とする意見が挙げられました。
<記入いただいた意見抜粋>
●自分の心配や不安を書き並べてみて、それがリアリティのある不安なのか見直してみる。(20 代)
●がんリスクは気をつけて避ければ良いが、精神的なものはどうするか?日頃から外とのコミュニケーションを心がけてとじこまらない。(40 代)
●かわいそうと思いすぎない。前向きに考える。(20 代)
発がんリスクを低減するために、「できる限り被ばく量を低く抑える( ALARA の原則)とともに、他の発がんリスク要因を減らす努力をする」 という具体的な意見が出されました。
<記入いただいた意見抜粋>
●線量の高い場所に近づかない。(10 代)
●被ばくを可能な限り避ける。(60 代)
●キノコや牛乳等の食品に気をつける。(10 代)
●甲状腺がんに関しては正直、ヨウ素初期被ばくのダメージは取り戻しようがないので、代謝を落とさないようにするしかないとあきらめています。(40 代)
■適切な判断のために社会として必要なこと
個人の適切な判断のために、社会がどのように機能しなければならないのか、また社会の意思決定には何が必要かという視点からの意見も数多く寄せられました。
そのうちのひとつは、個人として必要なこととして挙げられていた、適切な情報を集めることに対応する、「社会として適切な情報提供が行われることが大切」 というものでした。
<記入いただいた意見抜粋>
●各選択肢のリスクをすばやく提示(見やすくする)(10 代)
●きちんとした情報提供を行う。(10 代)
●福島県民の方々へのきめ細やかな情報提供と最大限のサポート。(20 代)
●適切な情報提供(科学者が「安全だ」と一方的にアナウンスすることはリスク、コミュニケーションではない)(30 代)
●正しい情報は数字で見られるが、うのみにしないようにわかりやすくリスクも説明してほしい。(30 代)
●問題の周知。(20 代)
●科学を正確に、かつ分かりやすく説明していく。(40 代)
また「リスクがあることを前提として、予防原則に則った制度をつくること。そして、それらの基本的な考え方を、人々に認識してもらうことが大切である。」 という意見が出されました。
<記入いただいた意見>
●教育をしよう!!子どもに、大人にも、政治家、メディア...自分で選ぶことの大切さ、政治・国ばかりに頼りすぎたら×!!(20 代)
●予防的(疫学的)な考え方にのっとった政策を進める。(40 代)
●災害のリスクは多種多様。後出しの対策は絶対に間に合わない。(30 代)
●放射線に対しても、絶対安全を求めすぎない。規制もすべきでは?「不安→すぐ規制」をやめる(事故後すぐは仕方ないけど)。(20 代)
●きちんとリスクを認識できる立場から、意思決定を行う。(20 代)
●科学的な考え方を否定もせず、全面依存(盲信)もしないで政策を進める。⇒予防原則を政策に埋め込む。(科学的因果関係が不確実でも疫学的措置をとる)(40 代)
●ゼロリスクは無理としても、できる限りましな社会を作ることをあきらめない。(40 代)
さらに、「被災者や当事者の声に配慮した政策をとることが大事である。」 との指摘もなされました。
<記入いただいた意見抜粋>
●「人権」の観点からいわれなき被ばく、生業の損失、共同体の破壊に対する、福島県の人々の怒りを聞く姿勢。(いわれない被害であるなら、どれほど低線量被ばくであっても抗議する権利がある。その権利をうやむやにしたまま自己責任論、自由論を唱えない。押しつけない)(40 代)
●福島の人と話をし、現状と地元の人の気持ちを(理解というとおこがましいが)知ること。少しながら実行しているが、それから得た思いを伝える。(60 代)
●現地にいる人に対する想像力をはたらかせること。(40 代)
●福島への理解を意識高く。地域への活性化の試作を、勇気を持って行うことが大事だと思う。(50 代)
●行政の対策もすばやく!しかしインフラばかりにお金をかけてほしくない。人間の感情に配慮した対策を。(60 代)
■甲状腺がんの多発の可能性に対する社会としての対応
将来の甲状腺がん多発の可能性に対しては、具体的に次の3点が挙げられました。
①「甲状腺がんの基礎知識の普及」
<記入いただいた意見抜粋>
●そもそも、甲状腺がんはどんながんでどこまで危険なのかを知る(危険じゃない?!)。は社会にも知られるべき。甲状腺がんって何?放射能/ 放射線って何が違うの?根本的な疑問解決されない。(30 代)●甲状腺がんは予後の良いがんであるため、大きな抜本的な対策は必要ないと思われる。ただ最悪を期した対応はとるべきでそれを冷静に行う。(10 代)
②「検診の継続および受診率低下を防ぐこと」
<記入いただいた意見抜粋>
●甲状腺がんの検査の定期的な継続。(10 代)
●とにかく県民調査、甲状腺がん検査の受診率、特に10 代後半で被ばくして20 代を越えてくる一番受診率が低く、発症率が高くなる世代の受診率向上が真っ先に優先してやるべき。(50 代)
●甲状腺がん検査などに、個人が関心を持つよう啓発。(60 代)
③「被ばくと甲状腺がんの因果関係について、科学的な調査を継続すること」
<記入いただいた意見抜粋>
●甲状腺がんの追跡調査をきちんとして、疫学的なものを明らかにすることを支援する。(20 代)
●福島の事故と甲状腺がんの発症率との因果関係と数字を明確にする(50 代)
●甲状腺がんの福島の現状の流布。(20 代)
■甲状腺がんにとどまらない市民の健康状態に対する社会としての対応
参加者との議論は、甲状腺がんだけでなく、福島県民の直面する健康リスク全般についても及びました。そして、「震災によって生じた健康影響を全体的に把握し、社会の健康リスクを下げるための対策および健康管理が必要」 との意見が挙がりました。
<記入いただいた意見抜粋>
●被災地域で住民の健康状況が悪化していることをしっかり認識し、国として福島オリジナルの健康促進対策を講じるべき。(20 代)
●予防策はとりながらも、「起きたこと」一つに着目するのでは無く、全体として対応策、影響を緩和することに金をかけるようにしたい。(20 代)
●福島は関連死が多い。社会としてはがんに対する施策よりも自殺を含めた孤独死や関連死に手当をする必要がある。行政はもう少し俯瞰した政策をするべき。(60 代)
●今後起こる固形がんの増加に対して、被爆者手帳の交付等で健康管理する必要がある。(60 代)
●コミュニティやくらしを立て直す努力をしていきたい。(60 代)
■福島の復興に向けての政策について社会がすべきこと
さらに、県民の健康問題だけにとどまらず、「もとのコミュニティを維持しつつも、県外避難を個人が選択できるような仕組みを作るべき。そのための議論が必要。」 との意見も挙がりました。
<記入いただいた意見抜粋>
●被ばくが増える帰還策をやめて、ふるさと住民票のような災害にも使える新しい政策を全国的に実行する。(50 代)
●避難を選択することができるように今からでも避難できように住宅の提供をしたり、避難住宅の延長などを行う。(10 代)
●その"個人の選択"に対して、どの範囲にどのような支援を講じるのか議論する(強制避難のように国家がどこまで強制介入するのかの問題ではない)
●避難・滞在・帰還"のいずれを選択しても社会として支援すべき範囲はどこまでだろうか
●今回の支援不足を踏まえた避難計画の策定し、追跡調査体制を作る(30 代)
●(社会として、「「共同体の生活様式全体をもって共同体ごと移転する」という理想を立て、どれだけそこに近づけられるかという観点から政策を立てる。」)その実行に必要な)税負担(40 代)
■福島の教訓を世界に発信
自然災害ときっかけとした巨大な事故から私たちは何を学び、何を後世に残すのか、といった視点から、「知見や教訓を国際的に共有して、地球全体の減災に取り組む」 必要があるとの意見が挙げられました。
<記入いただいた意見抜粋>
●越智先生のおっしゃる経験を教訓に原子力事故だけではなく、起こりうる災害に対する計画と対策を、国をあげて考え、実行すべき。これらの検討についても国際的に情報共有し、地球社会として減災に取り組むことは日本の役割なのではないか?(60 代)
以上、参加者から寄せられた意見を整理して紹介しましたが、実は最初に設定した設問の枠に収まらないその他の意見も、多数ご記入いただきました。震災と原発事故に関して、実に多様な文脈が存在していることを改めて教えていただく機会となりました。
さて読者の皆さんは、いかがだったでしょうか。参加者のアイデアを読んで、共感すること、共感しないことは人それぞれだと思います。でも今までの自分にはなかった考えや、少しでも自分の考えや心がけが変わるようなアイデアに出会えたのではないでしょうか。
個人としてできることとして、すぐに実行可能なこともありますし、正しい情報を提供できる場所を作るなど、社会として仕組みづくりが必要であることもあります。
何が個人には足りないのか、社会には足りないのかを洗い出し、どうすれば足りないものを補えるのかをアイデアを出しながら考える──この議論を様々な立場の人(今回は研究者、医師、一般の方)と行うことで、これまで見えなかったことが見えてきたり、社会が変わったりするきっかけになると思うのです。
今回は、ファシリテーターのリードが不十分だったので、参加者のさまざまなアイデアをイベント内で引き出し、議論することができませんでした。しかし、アンケートの結果から参加者の7 割は"新たな発見・気づきがあった"と回答し、参加者の5 割は"考え方やものの見方に何か変化があった"との回答が得られました。程度に差はあっても参加者の中で"変化"が起こっているのを感じることができました。
この気づきや意識の変化をさらに多くの人々と共有して、問題解決に向けた対話の場をさまざまに創出していきたいと思っています。
カテゴリ
新山 加菜美 高校生の頃、科学番組(不可思議現象を解明する!)に出ていた研究者にあこがれ、科学者になることを決意。大学院修了後、診断薬メーカーで研究開発に携わる。科学実験の“考える”楽しさを伝えたいと思い、2014年より未来館へ。